Umgang mit psychischen Erkrankungen
Ein Vergleich zwischen Patienten1 mit und ohne Migrationshintergrund
Nane Ohanian
Psychotherapie-Wissenschaft 12 (1) 2022 69–74
www.psychotherapie-wissenschaft.info
https://doi.org/10.30820/1664-9583-2022-1-69
Zusammenfassung: Seit Jahren ist eine kontinuierliche Zuwanderung von Migranten nach Deutschland zu verzeichnen. Menschen, die in einem Migrationsprozess sind, laufen Gefahr, psychisch zu erkranken. Gibt es in Deutschland Unterschiede zwischen Patienten mit und ohne Migrationserfahrung im Umgang mit psychischer Erkrankung? Patienten der Klinik für Psychiatrie, Psychotherapie und Psychosomatische Medizin am Johann Wolfgang Goethe-Universitätsklinikum in Frankfurt wurden mithilfe eines Fragebogens zum Umgang mit psychischen Erkrankungen befragt. Der psychische Beschwerdedruck wurde durch die Symptomcheckliste (SCL-k-9) und das Antwortverhalten durch die Soziale Erwünschtheits-Skala (SES-17) gemessen. Die Stichprobe umfasste n = 81 im Alter zwischen 18 und 77 Jahren. Das sozial erwünschte Antwortverhalten der Patienten mit Migrationserfahrung unterscheidet sich signifikant von der Probandenstichprobe ohne Migrationshintergrund (p = .020). Patienten mit Migrationserfahrung zeigen bezüglich ihrer psychischen Erkrankung eine schambesetztere Kommunikation in ihrem sozialen Umfeld als Patienten ohne Migrationserfahrung (Partner: p = .000; Eltern: p = .005). Die Analyse zeigt, welche Bedeutung das Bewusstsein für den andersartigen Umgang von Patienten mit Migrationserfahrung mit ihrer eigenen psychischen Erkrankung hat.
Schlüsselwörter: psychische Erkrankungen, Patienten mit Migrationserfahrung, soziale Erwünschtheit, Scham, Stigmatisierung
Einleitung1
Seit 20 Jahren ist eine kontinuierliche Zuwanderung von Migranten nach Deutschland festzustellen. Allein im Jahr 2019 sind über anderthalb Millionen Migranten nach Deutschland gezogen (StatBa, 2020). Trotz der hohen Zuwanderung ist es dem psychiatrisch-psychotherapeutischen Gesundheitssystem bisher nicht gelungen, die Bedürfnisse der Zuwanderer abzudecken (Schouler-Ocak et al., 2020). Dies ist insofern gravierend, als dass bei fehlenden Sprachkenntnissen und herkunftsspezifischer Symptompräsentation Missverständnisse im Behandlungskontakt auftreten können. Behandlungsfehler sind in diesem Zusammenhang nicht auszuschliessen (Golsabahi-Broclawski et al., 2020). Psychisch erkrankte Migranten neigen dazu, besondere Symptompräsentationen durch körperliche Symptome auszudrücken, wie etwa bei Depressivität durch Kopfschmerzen und Schwindel. Dies wird auf ein hohes Mass der psychischen Belastung, aber auch auf fehlende Sprachkenntnisse und traditionelle Ausdrucksformen zurückgeführt. Zudem können kultur- und migrationsbedingte Risikofaktoren Stress verursachen (Morawa et al., 2020), die den Beschwerdedruck verstärken (Schick et al., 2018). Chang (2019) stellte fest, dass psychisch erkrankte Migranten besonders stark von Stigmatisierung bedroht sind. Es bestehen Vorurteile im Helfersystem, die durch fehlendes Vertrauen und Fremdenangst ausgelöst werden (Ortiz-Müller et al., 2021). Neben der Stigmatisierung von aussen entwickeln Patienten mit Migrationshintergrund häufig eine selbstbezogene Stigmatisierung. Diese entsteht durch die eigene Unsicherheit, sich in anerkennender Weise mit dem Eigenbild zu identifizieren, nicht zuletzt aufgrund der kulturell geprägten Sichtweisen zu psychischen Erkrankungen (Azizi & Golsabahi-Broclawski, 2020). Um eine optimale Behandlung von Patienten mit Migrationshintergrund zu gewährleisten, sind demnach neben interkultureller Kompetenz (Marek & Nemeth, 2020) Erkenntnisse der transkulturellen Psychiatrie bei der psychosozialen Versorgung und ein Bewusstsein für kulturspezifische Besonderheiten in der Behandlungsinteraktion (Steinhäuser et al., 2021) notwendig. Untersuchungen zeigen, dass Patienten mit Migrationshintergrund unverhältnismässig oft medizinische Notfalleinrichtungen aufsuchen (Boutziona et al., 2020). Im Vergleich dazu werden andere ambulante Einrichtungen und Fachärzte selten aufgesucht (Borde & David, 2011). Damit steigt die Wahrscheinlichkeit, dass Patienten mit Migrationshintergrund unzureichend versorgt und betreut werden, obwohl vor allem bei Migranten durch die Entwurzelung und den kräftezehrenden Migrationsprozess ein besonderes Verlangen nach Beistand, Anerkennung und Zuversicht besteht (Son et al., 2018).
Studien, in denen psychisch erkrankte Migranten mit einheimischen Patienten verglichen wurden, sind bislang überwiegend ausserhalb Deutschlands erstellt worden (Arranz et al., 2020; Kawa et al., 2017). Diese zeigen, dass traditionelle oder religiöse Vorgaben (Okasha et al., 2020), kulturell bedingte Schamkonzepte (Collardeau et al., 2021) und Stigmatisierungen im Herkunftsland (Misra et al., 2021) den Umgang der Betroffenen mit ihrer Erkrankung beeinflussen. Um kulturelle Unterschiede bei psychischer Erkrankung zu verstehen, muss der Zusammenhang der individuellen Wahrnehmung des Patienten in Verbindung mit den gesellschaftlichen Umständen verstanden werden. Die Verknüpfung zwischen individuellen Charaktermerkmalen, Sprachkenntnissen, Traditionen der Herkunftskultur mit den Möglichkeiten der psychosozialen Versorgung und dem kulturellen Krankheitsverständnis sind ausschlaggebend (Chao et al., 2020). Nachfolgend wird dargelegt, inwieweit es in Deutschland Unterschiede zwischen Patienten mit und ohne Migrationserfahrung im Umgang mit psychischen Erkrankungen gibt. Dazu wurden Fragebogenuntersuchungen zum Umgang mit psychischen Erkrankungen in der Klinik für Psychiatrie, Psychotherapie und Psychosomatische Medizin am Johann Wolfgang Goethe-Universitätsklinikum in Frankfurt durchgeführt. Der psychische Beschwerdedruck wurde durch die Symptomcheckliste (SCL-k-9) und das Antwortverhalten durch die Soziale Erwünschtheits-Skala (SES-17) gemessen.
Methodik
Für die empirischen Analysen wurden im Jahr 2011 Patienten der Klinik für Psychiatrie, Psychotherapie und Psychosomatische Medizin am Johann Wolfgang Goethe-Universitätsklinikum in Frankfurt auf den Klinikstationen mit psychiatrischen und psychosomatischen Behandlungsschwerpunkten sowie der psychosomatischen Ambulanz rekrutiert. Insgesamt nahmen 81 Probanden an der Studie teil. Die Stichprobe bestand aus 68 Patienten ohne Migrationshintergrund und 13 Patienten mit Migrationshintergrund. Unter ihnen befanden sich 38 männliche und 43 weibliche Patienten im Alter zwischen 18 und 77 Jahren. Das Durchschnittsalter betrug 39.1 Jahre. Der Grossteil der migrierten Probandengruppe stammte aus der Türkei, Rumänien und Polen. Vereinzelt gaben die Probanden mit Migrationshintergrund aber auch Herkunftsländer wie Iran, Serbien oder Angola an. Die Aufenthaltsdauer der Probanden mit Migrationshintergrund in Deutschland betrug zwischen 5 und 40 Jahren. Durchschnittlich lebten sie seit 22.9 Jahren in Deutschland. Die grosse Mehrheit der deutschen und knapp ein Zehntel der Probanden mit Migrationshintergrund wurden in Deutschland geboren. Während lediglich 3% der deutschen Probanden ausserhalb Deutschlands zur Welt kamen, hatten beinahe alle ausländischen Probanden ihren Geburtsort ausserhalb Deutschlands. Die Eltern der ausländischen Probanden wurden alle ausserhalb von Deutschland geboren, während fast alle Eltern der deutschen Probanden Deutschland als Geburtsort hatten. Mehr als die Hälfte der deutschen und ausländischen Probanden waren Christen. Während ein Drittel der Probanden mit Migrationshintergrund Muslime waren, fühlten sich lediglich 3% der deutschen Probanden dem muslimischen Glauben zugehörig. Knapp ein Fünftel der Deutschen waren Atheisten, während keiner der Probanden mit Migrationshintergrund angab, Atheist zu sein. Den Teilnehmern wurde nach mündlicher Aufklärung ein anonymisierter Fragebogen ausgehändigt. Dieser setzt sich aus standardisierten psychometrischen Testverfahren (Messung des psychischen Beschwerdedrucks mithilfe der Symptomcheckliste SCL-k-9; Erfassung des sozial erwünschten Antwortverhaltens einer Person mithilfe der SES-17) sowie einem selbstkonzipierten Fragebogen mit 87 Items zur Erfassung des Umgangs mit der psychischen Erkrankung zusammen. Der Fragebogen wurde mit einem frankierten Rückumschlag ausgehändigt, um ein Ausfüllen zu Hause zu ermöglichen.
Der anonymisierte Fragebogen wurde konzipiert, um zu erfassen, wie die Probanden mit der vorliegenden psychischen Erkrankung umgehen, ob Unterschiede zwischen Patienten mit und ohne Migrationshintergrund festzustellen sind und worin diese bestehen. Die Antworten wurden auf einer vierstufigen Likertskala mit den Extremen «Ja, trifft vollkommen zu» (3 Punkte) und «Nein, trifft gar nicht zu» (0 Punkte) gegeben. Die Items des Fragebogens erfassen neben dem sozioökonomischen Status die Skalen Traditionalismus, Glaubenszugehörigkeit, Kommunikationsverhalten, Schamgefühl, Bewältigungsstrategien, Behandlungscompliance, Stigmatisierung und das Integrationsbestreben. Die Skala Traditionalismus erfasst die Selbsteinschätzung des Traditionsbewusstseins. Es wird erfragt, wie wichtig dem Probanden seine kulturelle Tradition und die klare Rollenverteilung zwischen den Geschlechtern sind und welchen Stellenwert Religion innerhalb des Familienlebens einnimmt. Hohe Werte in der Skala zeigen, dass bei dem Probanden ein starkes Traditionsbewusstsein vorhanden ist. Die 23 Items der Skala Integration messen das Integrationsbestreben des Probanden. Hohe Werte, die anhand der Skala ermittelt werden, deuten darauf hin, dass der Proband bemüht ist, sich in Deutschland zu integrieren. Um zu erfassen, wie stark der Herkunftsbezug ist, wurde anhand der Skala Bezug zum Herkunftsland erfragt, wie stark der Bezug zum Herkunftsland der Mutter und zum Herkunftsland des Vaters ist. Diese Skala untersucht die Bindung und den Bezug zum Heimatland, wobei hohe Werte für eine starke Herkunftsbezogenheit stehen. Die Skala Offenheit analysiert die Offenheit gegenüber dem sozialen Umfeld in Bezug auf die psychische Erkrankung. Hohe Werte stehen hier für einen offenen Umgang mit der psychischen Krankheit. Anhand der Skala Scham wird das Schamempfinden in Bezug auf die Krankheit ermittelt. Hohe Werte weisen auf ein starkes Schamempfinden des Probanden hin. Mit der Skala Isolation wird gemessen, wie stark der Proband sich im Rahmen der Erkrankung von seinem Umfeld isoliert. Hohe Werte beschreiben eine starke Tendenz des Probanden, sich im Laufe der Erkrankung zu isolieren. Die Skala herkunftslandspezifische Reaktionen gibt Aufschluss darüber, wie der Proband Reaktionen von Landsleuten wahrnimmt und wie weit er Herkunft und Reaktion auf die bestehende Erkrankung miteinander assoziiert. Hohe Werte in dieser Skala weisen auf eine starke kulturspezifische Reaktion auf die Erkrankung aus dem sozialen Umfeld hin. Die Skala Therapieerfolgseinschätzung erfasst, wie hoch der Patient den Behandlungserfolg durch eine Psychotherapie und durch eine medikamentöse Therapie einschätzt. Hohe Werte lassen hierbei auf eine hohe Zuversicht im Hinblick auf eine Therapie schliessen. Die interne Konsistenz der einzelnen Skalen reicht von ausreichend (α = .55) bis sehr gut (α = .88).
Die Symptomcheckliste SCL-k-9 nach Klaghofer und Brähler (2001) ist die Kurzversion der Symptomcheckliste SCL-90-R von Derogatis (2016), die den psychischen Beschwerdedruck misst. Der Fragebogen enthält neun Items, die die Intensität des psychischen Beschwerdedrucks der letzten sieben Tage erfassen. Die Beantwortung der neun Items erfolgt anhand einer fünfstufigen Likertskala von 0 «überhaupt nicht» bis 5 «sehr stark». Die interne Konsistenz liegt bei α = .87. Die Auswertung der SCL-k-9 erfolgt durch die Addition der Rohwerte, die durch die Anzahl der Items dividiert werden. Daraufhin folgt die Umwandlung in T-Werte (MW total = .41, SD total = .51). Die Soziale-Erwünschtheits-Skala-17 (SES-17) nach Stöber (2001) wurde konzipiert, um das sozial erwünschte Antwortverhalten einer Person zu erfassen. Der Fragebogen umfasst 17 Items. Die interne Konsistenz liegt mit Werten zwischen .72 bis .75 im akzeptablen bis guten Bereich. Die Items werden z-transformiert und mit MW = 0 verglichen. Je mehr Items, die eine sozial erwünschte Antwort erfassen, bejaht werden, desto stärker kann davon ausgegangen werden, dass sozial erwünschtes Antwortverhalten vorliegt. Durch die Analyse der sozialen Erwünschtheit wird es möglich, die Tendenz des Antwortverhaltens eines Probanden zu erfassen und Rückschlüsse darauf ziehen, wie sozial erwünscht andere psychometrische Testverfahren beantwortet werden. Die Auswertung der psychometrischen Testverfahren erfolgte mit dem Statistikprogramm SPSS 19.0. Die Häufigkeiten der Antwortoptionen des anonymisierten Fragebogens wurden anhand der deskriptiven Statistik ermittelt. Für die Inferenzstatistik wurden t-Tests mit einem festgelegten Signifikanzniveau von α < .05 durchgeführt.
Ergebnisse
Es zeigt sich, dass signifikante Unterschiede zwischen Probanden mit Migrationshintergrund und Probanden ohne Migrationshintergrund bezüglich ihres Umgangs mit psychischen Erkrankungen und Belastungen vorliegen. Während sich ein Drittel der Probanden ohne Migrationshintergrund bei psychischen Problemen an ihre Eltern und über 60% an ihren Partner wenden, wenden sich Probanden mit Migrationshintergrund nicht an ihre Eltern und lediglich 50% sprechen mit dem Partner über die psychischen Probleme (p = .000). Herausforderungen im Beruf werden von 40% der Probanden ohne Migrationshintergrund mit den Eltern besprochen, während dies lediglich 10% der Probanden mit Migrationshintergrund taten. Ein Fünftel der Probanden ohne Migrationshintergrund und fast die Hälfte der Probanden mit Migrationshintergrund machen berufliche Probleme mit sich selbst aus (p = .05). Finanzielle Probleme wurden von drei Viertel der Probanden ohne Migrationshintergrund im privaten Umfeld besprochen. Weniger als die Hälfte der Probanden mit Migrationshintergrund neigten dazu, ihre finanzielle Not anderen mitzuteilen (p = .026).
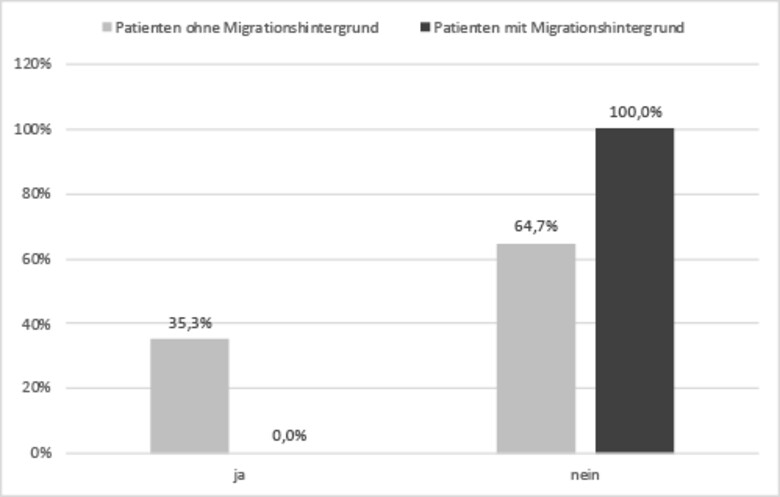
Abb. 1: Eltern als Ansprechpartner bei psychischen Belastungen (p = 0.005), eigene Darstellung
Hinsichtlich der Einschätzung der Offenheit im Herkunftsland bezüglich der psychischen Erkrankungen zeigten sich ebenfalls signifikante Unterschiede zwischen den Probandengruppen. Die Hälfte der Probanden ohne Migrationshintergrund schätzte den Umgang in Deutschland mit psychischen Erkrankungen als offen ein. Von dieser Offenheit in ihrem Herkunftsland war weniger als ein Fünftel der Probanden mit Migrationshintergrund überzeugt. Circa 75% der Probanden mit Migrationshintergrund gingen von Vorbehalten gegenüber psychischen Krankheiten in ihrem Herkunftsland aus (p = .021).
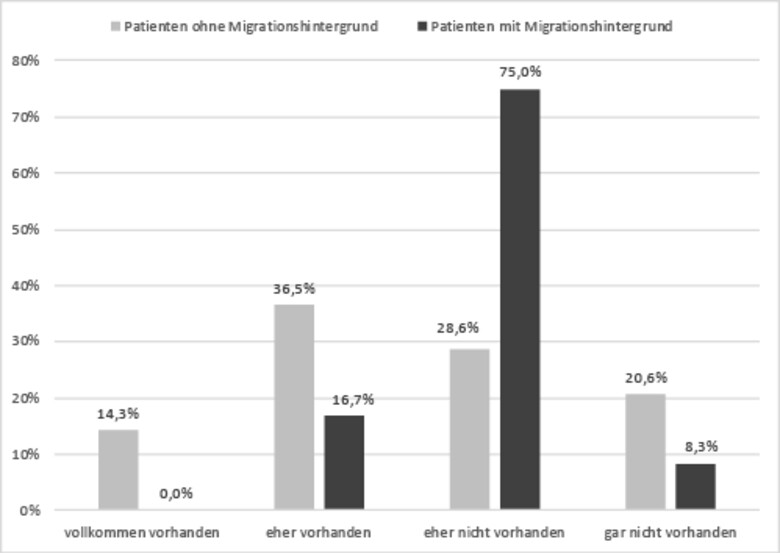
Abb. 2: Offenheit im Herkunftsland gegenüber psychischen Erkrankungen (p = 0.021), eigene Darstellung
Die Ergebnisse der Inferenzstatistik deuten darauf hin, dass Probanden mit Migrationshintergrund (T = 77.14) im Vergleich zu Probanden ohne Migrationshintergrund (T = 74.37) einen stärkeren psychischen Leidensdruck erleben. Ein signifikanter Unterschied liess sich jedoch nicht feststellen (t = -5.47; df = 75; Sig. [2-seitig] = .59). Hinsichtlich des sozial erwünschten Antwortverhaltens zeigten sich signifikante Unterschiede zwischen beiden Probandengruppen. Die Probanden ohne Migrationshintergrund gaben im Durchschnitt sieben sozial nicht erwünschte, doch mit hoher Wahrscheinlichkeit wahrheitsgetreue Antworten an. Die Probanden mit Migrationshintergrund gaben fünf sozial nicht erwünschte Antworten an. Der z-transformierte Wert lag bei den Probanden ohne Migrationshintergrund (z = .34) deutlich höher als der Wert bei den Probanden mit Migrationshintergrund (z = -.41). Der t-Test (t = 2.378; df = 74; Sig. (2-seitig) = .016) bestätigt, dass sich die Probandenstichprobe mit Migrationshintergrund im sozial erwünschten Antwortverhalten signifikant von der Probandenstichprobe ohne Migrationshintergrund unterscheidet.
Diskussion
Die Ergebnisse dieser Studie sollen einen Überblick über die Möglichkeiten geben, welche Aspekte psychisch erkrankte Migranten im Umgang mit ihrer Erkrankung beeinflussen. Sie dienen dazu, eine individuelle Untersuchung der psychisch erkrankten Patienten mit Migrationshintergrund zu erleichtern und ein Bewusstsein für die Andersartigkeit im Umgang von Patienten mit Migrationshintergrund mit ihrer psychischen Erkrankung zu schaffen.
Entsprechend der Erwartungen zeigen sich Unterschiede zwischen den beiden untersuchten Patientengruppen hinsichtlich ihres Umgangs mit ihrer psychischen Erkrankung. Die Unterschiede liegen insbesondere in der Kommunikation, die bei Patienten mit Migrationshintergrund schambesetzter ist als bei Patienten ohne Migrationshintergrund, in dem Traditionalismus, der Stigmatisierung und dem sozial erwünschten Antwortverhalten. Es wurde deutlich, dass sich Patienten mit Migrationshintergrund stärker an traditionellen Werten orientieren und ihr Umfeld ihnen gegenüber als stigmatisierender einschätzen als Patienten ohne Migrationshintergrund. 85% der Patienten mit Migrationshintergrund gaben an, dass es in ihrer Heimat kaum oder gar keine Toleranz gegenüber psychischen Erkrankungen gibt. Psychische Erkrankungen werden von traditionell eingestellten Migranten oft durch kulturell geprägte Krankheitskonzepte erklärt. Besonders bei Muslimen, einem Drittel der untersuchten Patienten, werden psychische Erkrankungen häufig durch Zauber, Magie und Dämonen begründet (Galsaard, 2021). Der mächtige Traditionalismus und die Furcht vor Stigmatisierung durch traditionell geprägte Landsleute legen nahe, dass Muslime eine stationäre Behandlung erst nach Ausschöpfung der vertrauten religiös-traditionellen Heilungspraktiken, wie Gebete und die Konsultation eines Hocas (Assion, 2018), in Anspruch nehmen. Es ist nicht unwahrscheinlich, dass religiös orientierte Patienten unter Umständen schwerer für eine klinische Therapie zu gewinnen sind und den Therapiemethoden misstrauen. Nicht nur durch Zweifel an einer stationären Behandlung, sondern auch der Komplex aus traditionellem Kommunikationsstil, kulturell geprägtem Schamempfinden und Ablehnung einer in der Therapie notwendigen Selbstreflexivität bilden Barrieren bei der Behandlung. Diese beeinflussen nicht nur den Umgang des Patienten mit der Erkrankung selbst, sondern auch die Zusammenarbeit mit dem jeweiligen Behandler. Zusammenfassend leitet sich daraus ab, dass die Angst vor Stigmatisierung durch Mitpatienten, das fremde Helfersystem und eigene Familienkollektiv Unsicherheiten und innere Konflikte bei den Patienten mit Migrationsgeschichte bewirken und eine stationäre Behandlung zusätzlich erschweren.
Tendenziell, wenn auch nicht signifikant höher, erleben Patienten mit Migrationshintergrund einen höheren psychischen Beschwerdedruck als Patienten ohne Migrationshintergrund. Deutlichere Ergebnisse zeigten sich bei der Untersuchung zum sozial erwünschten Antwortverhalten. Die psychisch erkrankten Migranten antworteten wesentlich öfter sozial erwünscht als die Patienten ohne Migrationshintergrund. Hierbei ist zu beachten, dass Patienten, die aus autoritär geführten Herkunftsländern zugewandert sind, durch das politisch vorherrschende Staatsregime Tendenzen aufzeigen können, sozial erwünschter zu antworten (Zhou et al., 2020). Die vorliegenden Ergebnisse weisen im Einklang mit Schouler-Ocak und Kollegen (2020) sowie Steinhäuser und Kollegen (2021) darauf hin, dass für eine angemessene therapeutische Versorgung von Patienten mit Migrationshintergrund interkulturelle Kompetenzen und kultursensible Haltungen des medizinischen Personals von hoher Bedeutung sind.
Vor allem bei besonders traditionell orientierten Migranten zeigen die Ergebnisse der Studie im Einklang mit der aktuellen Studienlage, dass sich bei psychischen Erkrankungen die Wahrscheinlichkeit zur Selbstisolation und Entwicklung eines Minderwertigkeitsgefühls erhöht. Ältere Personen – die Eltern eingeschlossen – stehen in kollektivistisch geprägten Gesellschaften in der Rangordnung an oberster Stelle (Robinson, 2020). Ihre ausbleibende Versorgung aufgrund der psychischen Erkrankung bedeutet für betroffene Patienten oftmals Versagen und Schande (Nielsen & Waldemar, 2020). Es ist anzunehmen, dass sich Patienten mit Migrationshintergrund infolgedessen in einem innerpsychischen Loyalitätskonflikt mit der Sorge vor Ausschluss und Abwertung durch das Kollektiv befinden (Collardeau et al., 2021). Die Angst vor ablehnenden Reaktionen der Familie, bspw. durch öffentliche Distanzierung, kann als weiterer Grund für Patienten mit Migrationshintergrund angesehen werden, ihre psychische Belastung zu verschweigen (Bidisha & Shikha, 2021). Es überrascht daher nicht, dass alle Patienten mit Migrationshintergrund es verneinten, ihre Eltern bei psychischen Problemen als Ansprechpartner in Betracht zu ziehen. Auch einen Austausch mit dem Partner lehnte die Hälfte der Probanden mit Migrationshintergrund ab. Für traditionell-kollektivistischen Patienten mit Migrationshintergrund könnte das offene Ansprechen der psychischen Erkrankung gegenüber ihrem Lebenspartner eine Minderung des Ansehens oder eine Entehrung bedeuten. Obwohl Traditionalismus nicht mit Religiosität gleichzusetzen ist, besteht bei traditionell orientierten Patienten oftmals ein religiös ausgerichteter Lebensstil (Koenig et al., 2020), der durch schamassoziierte Glaubenskonzepte geprägt sein kann. In islamisch geprägten Kulturen etwa gelten psychische Erkrankungen insbesondere bei Frauen als Sünde und Unsauberkeit (Strasser, 2006). Da gerade von Frauen in traditionell-kollektivistischen Gesellschaften Zurückhaltung und Diskretion erwartet wird und zudem in der islamischen Kultur ein besonders stigmatisiertes Frauenbild bei psychischen Erkrankungen besteht, liegt es nahe, dass Frauen mit Migrationshintergrund dazu tendieren, die Problematik ihrer Erkrankung vor ihrem Partner geheim zu halten und diese nur mit anderen Frauen zu besprechen. Zusammenfassend ist festzustellen, dass die Patienten mit Migrationshintergrund verglichen mit den Patienten ohne Migrationshintergrund es eher vermeiden, psychische Belastungen mit ihrem Umfeld zu teilen. Ein sensibler Umgang und eine diskrete Kommunikation des behandelnden Personals gegenüber Angehörigen sind daher sehr wichtig und für eine gute Beziehung zwischen den Patienten mit Migrationshintergrund und dem behandelnden Personal unerlässlich.
Limitationen dieser Studie bestehen insbesondere in der geringen Anzahl an Probanden. Weitere Untersuchungen mit einem höheren Anteil an Patienten mit Migrationshintergrund sind für differenziertere Handlungsempfehlungen notwendig. Obwohl bei der Durchführung der Studie darauf geachtet wurde, dass alle Probanden die deutsche Sprache ausreichend sprechen und verstehen, kann es für weitere Forschungen empfehlenswert sein, die Fragebogen in der jeweiligen Muttersprache zu formulieren. Fast ein Fünftel der Probanden mit Migrationshintergrund gab an, Deutsch wenig bis ungenügend lesen oder schreiben zu können. Die Wahrscheinlichkeit ist hoch, dass mangelhafte Lese- und Schreibfähigkeit für die psychisch erkrankten Migranten bei Klinik- oder Arztbesuchen, beim Ausfüllen von Frage- und Aufklärungsbogen sowie bei der schriftlichen Anamnese vor Screening-Untersuchungen falsche Behandlungsrückschlüsse, längere Wartezeiten und Versäumung von Terminen verursachen (Kletecka-Pulker et al., 2021). Bei fehlenden Lese- und Schreibfähigkeiten können muttersprachliche Informationshilfen wie Dolmetscher, Flyer und Broschüren erforderlich sein, um gesundheitliche Hilfen in Anspruch zu nehmen und sich nicht aus Frustration abzuwenden (Zhao et al., 2019). Um zu testen, wie ehrlich die Patienten auf die gestellten Fragen antworteten, wurde mithilfe der Sozialen-Erwünschtheits-Skala-17 das sozial erwünschte Antwortverhalten untersucht. Bedauerlicherweise stehen bislang keine kulturadaptierenden Formen des SES-17 zur Verfügung. Auch hinsichtlich der Symptomcheckliste (SCL-k-9) wäre es aufgrund der kulturbedingten Symptompräsentation wichtig gewesen, eine kultursensible Testdiagnostik einzusetzen. Beim Einsatz der Symptomcheckliste SCL-90-R ist es zwar möglich, die Patienten mithilfe polnischer, russischer und arabischer Versionen kultursensibel zu befragen, eine kulturkompatible Kurzversion des SCL-90-R gibt es jedoch nicht. Es wäre interessant zu sehen, inwieweit die Aussagen zum psychischen Beschwerdedruck durch die Verwendung kultursensibler Testdiagnostik beeinflusst werden.
Literatur
Arranz, S., Camacho, J., Andres, C., Niubo, I. & Sanchez Gistau, V. (2020). Comparison between a morocco and a native-born population, in a sample of first episode psychosis. Rev Psiquiatr Salud Ment, 13(2), 73–79.
Assion, J.-H. (2018). Schamanismus und Psychotherapie. In W. Machleidt, U. Kluge, M. Sieberer & A. Heinz (Hrsg.), Praxis der interkulturellen Psychiatrie und Psychotherapie: Migration und psychische Gesundheit (S. 334–335). 2. Aufl. München: Urban & Fischer.
Azizi, M. & Golsabahi-Broclawski, S. (2020). Psychiatrie: Wahnhafte Störungen und kultursensible Therapieformen. In A. Gillessen, A. Golsabahi-Broclawski, A. Biakowski & A. Broclawski (Hrsg.), Interkulturelle Kommunikation in der Medizin (S. 287–302). Wiesbaden: Springer.
Bidisha, B. & Shikha, D. (2021). Perceived Stigma among Family Members of Persons Suffering from Mental Illness: A Narrative Exploration from West Bengal, India. Qualitative Report, 26(4), 1309–1330.
Borde, T. & David, M. (2011). Ethnizitäten und Inanspruchnahme von klinischen Notfallambulanzen. In W. Machleidt & A. Heinz (Hrsg.), Praxis der interkulturellen Psychiatrie und Psychotherapie: Migration und psychische Gesundheit (S. 468). München: Urban & Fischer.
Boutziona, I., Papanikolaou, D., Sokolakis, I., Vaios Mytilekas, K. & Apostolidis, A. (2020). Healthcare Access, Quality, and Satisfaction Among Albanian Immigrants Using the Emergency Department in Northern Greece. J Immigr Minor Health, 22(3), 512–525.
Chang, C.D. (2019). Social Determinants of Health and Health Disparities Among Immigrants and their Children. Curr Probl Pediatr Adolesc Health Care, 49(1), 23–30.
Chao, Y.-Y., Young Seo, J., Katigbak, C. & Chang, Y.-P. (2020). Utilization of Mental Health Services Among Older Chinese Immigrants in New York City. Community Ment. Health J., 56(7), 1331–1343.
Collardeau, F., Bin Aftab, M.U., Jibeen, T. & Woodin, E. (2021). Pakistani Immigrants’ Nuanced Beliefs About Shame and Its Regulation. Int. Perspect. Psychol., 10(1), 25–38.
Derogatis, L.R. (2016). Symptom-Checkliste-90-R/Brief Symptom Inventory. London: Pearson [dt.: Kliem, S. & Brähler, E. (2016/17)].
Galsaard, M. (2021). Jinn Beliefs in Western Psychiatry: A Study of Three Cases from a Psychiatric and Cultural Perspective. In A. Böttcher & B. Krawietz (Hrsg.), Islam, Migration and Jinn. Spiritual Medicine in Muslime Health Management (S. 185–214). Cham: Springer Nature.
Golsabahi-Broclawski, S., Broclawski, A. & Drekovic, A. (2020). Krankheitsverständnis und kultursensible Kommunikation. In A. Gillessen, A. Golsabahi-Broclawski, A. Biakowski & A. Broclawski (Hrsg.), Interkulturelle Kommunikation in der Medizin (S. 135–145). Wiesbaden: Springer.
Kawa, R., Saemundsen, E., Jonsdottir, L.S., Hellendoorn, A., Lemcke, S., Canal-Bedia, R., García-Primo, P. & Moilanen, I. (2017). European studies on prevalence and risk of autism spectrum disorders according to immigrant status-a review. Eur J Public Health, 27(1),101–110.
Klaghofer, R. & Brähler, E. (2001). Konstruktion und Prüfung einer Kurzform der SCL-90-R. ZKPPP, 2(49), 115-124.
Kletecka-Pulker, M., Parrag, S., Doppler, K., Völkl-Kernstock, S., Wagner, M. & Wenzel, T. (2021). Enhancing patient safety through the quality assured use of a low-tech video interpreting system to overcome language barriers in healthcare settings. Wien Klin Wochenschr., 133(11–12), 610–619.
Koenig, H.G., Peteet, J.R. & VanderWeele, T.J. (2020). Religion and psychiatry: clinical applications. BJPsych Advances, 26(5), 273–281.
Marek, E. & Nemeth, T. (2020). Intercultural competence in healthcare. Orv Hetil, 161(32), 1322–1330.
Misra, S., Jackson, V.W., Chong, J., Choe, K., Tay, C., Wong, J. & Yang, L.H. (2021). Systematic Review of Cultural Aspects of Stigma and Mental Illness among Racial and Ethnic Minority Groups in the United States: Implications for Interventions. Am. J. Community Psychol., 68(3–4), 486–512.
Morawa, E., Brand, T., Dragano, N., Jöckel, K.-H., Moebus, S. & Erim, Y. (2020). Associations Between Acculturation, Depressive Symptoms, and Life Satisfaction Among Migrants of Turkish Origin in Germany: Gender- and Generation-Related Aspects. Front. Psychiatry, 11, 715.
Nielsen, D.S. & Waldemar, G. (2020). Barriers in access to dementia care in minority ethnic groups in Denmark: a qualitative study. Aging Ment. Health, 25(8), 1424–1432.
Okasha, T., Elhabiby, M.M., Mohsen, N., Sharaf, H. & Elnagar, Z. (2020). Role of traditional healers in the pathway of service for a sample of obsessive compulsive disorder patients in Egypt. Int. J.Soc. Psychiatry, (24.10.2020), online.
Ortiz-Müller, W., Gutwinski, S. & Gahleitner, S.B. (2021). Praxis Krisenintervention. Handbuch für helfende Berufe: Psychologen, Ärzte, Sozialpädagogen, Pflege- und Rettungskräfte. 3. Aufl. Stuttgart: Kohlhammer.
Robinson, L. (2020). Cross-Cultural Child Development for Social Workers: An Introduction. UK: Bloomsbury.
Schick, M., Morina, N., Mistridis, P., Schnyder, U., Bryant, R.A. & Nickerson, A. (2018). Changes in Post-migration Living Difficulties Predict Treatment Outcome in Traumatized Refugees. Front. Psychiatry, 9, 476.
Schouler-Ocak, M., Graef-Callies, I.T., Bajbouj, M. & Plener, P.L. (2020). Psychische Störungen bei Migrantinnen. ZKJPP, 48(6), 453–457.
Son, E., Moring, N.S., Igdalsky, L. & Parish, S.L. (2018). Navigating the health-care system in community: Perspectives from Asian immigrant parents of children with special health-care needs. J Child Health Care, 22(2), 251–268.
Statistisches Bundesamt (StatBa) (2020). Migration, Integration. https://de.statista.com/themen/4727/migration-und-integration (07.02.2021).
Steinhäuser, T., von Agris, A.-S., Büssemeier, C., Schödwell, S. & Auckenthaler, A. (2021). Transkulturelle Kompetenz: Spezialkompetenz oder psychotherapeutische Kernkompetenz? Einschätzungen von Psychotherapeuten und Patienten. Psychotherapeut, 66(1), 46–53.
Stöber, J. (2001). The Social Desirability Scale-17 (SDS-17): Convergent validity, discriminant validity, and relationship with age. EJPA, 17(3), 222–232.
Strasser, S. (2006). Krise oder Kritik? Zur Ambiguität von weiblicher Besessenheit als translokale Strategie. In E. Wohlfahrt & M. Zaumseil (Hrsg.), Transkulturelle Psychiatrie- Interkulturelle Psychotherapie: Interdisziplinäre Theorie und Praxis (S. 300–310). Heidelberg: Springer.
Zhao, Y., Segalowitz, N., Voloshyn, A., Chamoux, E. & Ryder, A.G. (2019). Language Barriers to Healthcare for Linguistic Minorities: The Case of Second Language-specific Health Communication Anxiety. Health Commun, 36(3), 334–346.
Zhou, Y.J., Tang, W. & Lei, X. (2020). Social Desirability of Dissent: an IAT Experiment with Chinese University Students. JCPS, 25(1), 113–138.
Dealing with mental illness
A comparison between patients with and without a migration background
Abstract: There has been a continuous immigration of migrants to Germany for years. People who are in a process of migration are at risk of mental illness. Are there differences between patients with or without migration background in dealing with mental illness? Patients of the Department of Psychiatry, Psychotherapy and Psychosomatic Medicine at the Johann Wolfgang Goethe University Hospital in Frankfurt were interviewed with the help of a questionnaire on how they deal with mental illness. Psychological distress was measured by the Symptom Checklist (SCL-k-9) and response behavior by the Social Desirability Scale (SES-17). The sample included n = 81 aged between 18 and 77 years. The socially desired response behaviour of patients with migration experience differs significantly from the sample without migration experience (p = .020). Patients with migration experience show a more shameful communication regarding their mental illness in their social environment than patients without migration experience (partner: p = .000; parents: p = .005). The analysis shows the importance of awareness of the different way patients with migration experience deal with their own mental illness.
Keywords: mental illness, patients with migration experience, social desirability, shame, stigma
Approccio alle patologie psichiche
Un confronto tra pazienti con e senza background migratorio
Riassunto: Da anni si registra un continuo aumento del fenomeno migratorio verso la Germania. Le persone che stanno vivendo tale esperienza corrono il rischio di sviluppare patologie psichiche. Esistono delle differenze in Germania tra pazienti con e senza background migratorio in relazione alle patologie psichiche? Ai pazienti della Klinik für Psychiatrie, Psychotherapie und Psychosomatische Medizin presso l’Ospedale universitario Johann Wolfgang Goethe di Francoforte è stato chiesto di rispondere a un questionario relativo al loro approccio alle patologie psichiche. L’intensità dei disturbi psichici è stata misurata sulla base dell’elenco di sintomi (SCL-k-9), mentre il response behaviour sulla base della Scala di desiderabilità sociale (SES-17). Il campione era composto da n = 81 soggetti in età compresa tra i 18 e i 77 anni. Il response behaviour in base alla desiderabilità sociale dei pazienti con background migratorio si differenziava in maniera significativa da quello dei pazienti senza tale background (p = .020). Il primo gruppo di pazienti ha mostrato di provare un più elevato grado di disagio all’interno del proprio ambiente sociale in relazione alla propria patologia psichica rispetto ai pazienti senza background migratorio (partner: p = .000; genitori: p = .005). L’analisi mostra quale importanza abbia la consapevolezza del diverso approccio alle proprie patologie psichiche da parte di pazienti con background migratorio.
Parole chiave: patologia psichica, pazienti con background migratorio, desiderabilità sociale, disagio, stigmatizzazione
Die Autorin
Nane Ohanian, Dr. med., ist Amtsärztin beim Sozialpsychiatrischen Dienst Friedrichshain, Fachbereich Prävention, Gesundheitsförderung und Gesundheitshilfe für Erwachsene des Gesundheitsamtes, Bezirksamt Friedrichshain-Kreuzberg von Berlin, ärztliche Gutachterin im Fachgebiet Psychiatrie und Psychotherapie und Mitglied der deutschen Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde.
Kontakt
E-Mail: nane.ohanian@ba-fk.berlin.dep
Anmerkung
1 Zwecks besserer Lesbarkeit wird das generische Maskulinum verwendet.